作者:高瑞鴻醫師
入冬開始有寒流來襲,診間也陸續有病患出現雷諾氏症的現象。
什麼是雷諾氏症(Raynaud's phenomenon)?
手指在低溫或情緒緊張激動下,外觀變成白色或藍紫色,回復時變成脹紅,再變回平常的樣子。
發作時,變色的邊界清楚,範圍可能侷限在特定一兩根手指、也可能同時好幾根手指都被影響。
背後的原因,是因為手指的血管因為刺激而收縮痙攣,導致末梢缺血而變色。
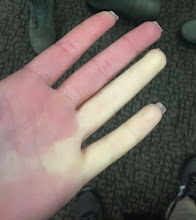 |
| 雷諾氏症 Profpedia at English Wikipedia, CC BY-SA 4.0 |
雷諾氏症可能是全身性自體免疫疾病的症狀
如果雷諾氏症是因為免疫疾病造成,那麼它所造成的影響就不只是手指變色這麼簡單。
雷諾氏症發作時,手指會因為缺血而疼痛;嚴重的話甚至會導致指尖缺血、壞死。
有雷諾氏症的病患,也需注意有沒有合併肺動脈高壓。
肺動脈高壓的症狀胸悶和喘,導致心臟衰竭和死亡率增加。
雷諾氏症可以是一個早期症狀,讓我們盡早去察覺症狀背後的全身性疾病。
包括硬皮症、皮肌炎、全身性紅斑狼瘡、乾燥症等等,都可能出現雷諾氏症的症狀。
怎麼分辨雷諾氏症是不是自體免疫疾病造成的呢?
在風濕科門診,有以下重點必須釐清和檢查:
血液檢驗有沒有異常的自體免疫抗體?
藉由甲摺鏡檢查末梢血管有沒有異常的減少和構造異常?
透過病史評估有沒有可能相關的職業史、相關藥物、雷諾氏症以外的其他症狀?
藉由以上資訊,對於病情能夠得到初步判斷,對於接下來是否需要進一步檢查、如何追蹤、甚至治療很有幫助。
如果因而診斷免疫疾病,就需要進一步積極處理。
如何保養呢?
已經在風濕免疫科治療的病患需要配合用藥,改善血管功能,治療異常的免疫系統。
另外,不論是不是免疫疾病造成,都要注意:
注意手腳的保暖,像是戴手套、穿襪、用溫水洗手洗碗等。
抽菸者要戒菸。
如果有傷口,要特別注意傷口的照護。




.png)





